随着对 COVID-19 的临床和基础研究深入,人们发现这个病毒不是简单地破坏呼吸系统功能,它对其它系统也有很大影响。对于神经系统的影响,在急性期表现为急性缺血性脑卒中、脑炎、急性坏死性脑病、嗅觉障碍和癫痫,在慢性期表现为神经精神症状、退行性脑疾病以及脑结构和功能异常等。多模态的影像学检查在与 COVID-19 相关的神经系统异常检出中发挥了重要的临床价值。具体内容请参阅本文的详细解读。
文章亮点
1、总结了与 COVID-19 相关的神经精神症状,并强调了影像学检查在急性期及随访过程中的应用;
2、概述了可能的几种新冠病毒感染神经系统的机制。
背景知识
2019 新型冠状病毒肺炎(COVID-19)的流行打破了呼吸道病毒的正常传播模式:严重急性呼吸系统综合症冠状病毒-2(SARS-CoV-2)不仅在冬季进行传播,而且在炎热的夏季也广泛传播。根据世卫组织报告,截至2021年9月28日,全球确诊的COVID-19病例已超过2.3亿例(https://covid19.who.int/)。尽管超亿人已经接种了疫苗,但全球多个地区的疫情尚未得到有效控制。
冠状病毒是由 Fred Beaudette 和 Charles Hudson 于1937年发现的,1967年由 June Almeida 命名。由于在电子显微镜下该类病毒颗粒上的刺突糖蛋白形似皇冠,所以被命名为“冠状病毒”。迄今为止,除 SARS-CoV-2 外,还发现了六种可以感染人类的冠状病毒,包括人类冠状病毒(HCoV)229E、NL63、OC43和HKU1,严重急性呼吸系统综合症冠状病毒(SARS-CoV)和中东呼吸综合征冠状病毒 (MERS-CoV)(表1)。
表1. 七种冠状病毒的特征。
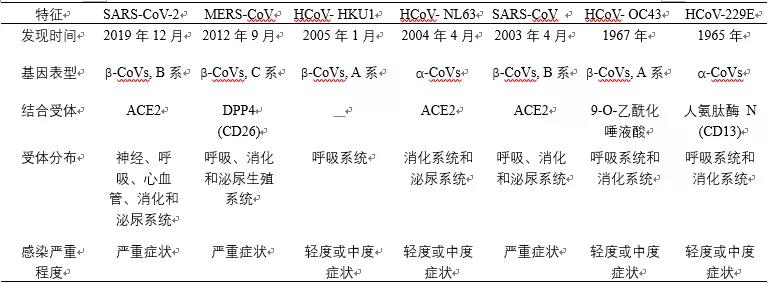
冠状病毒可分为四个属,即α、β、γ和δ,其中β-CoV可分为四个独立的谱系A、B、C和D。ACE2:血管紧张素转换酶2,DPP4:二肽基肽酶4(也称为CD26)。
四种 HCoV 毒株(229E、NL63、OC43 和 HKU1)是常见的冠状病毒,通常会导致轻、中度上呼吸道感染。症状主要包括咳嗽、流鼻涕、头痛、喉咙痛、发烧等,常见于儿童。而 MERS-CoV、SARS-CoV 和 SARS-CoV-2 不仅会引起呼吸系统的严重症状,也会对其他多个系统造成损害,例如泌尿和心血管系统。此外,作为 COVID-19 的首发症状和后遗症,神经精神症状也越来越受到关注。新冠病毒感染大脑及引起的神经精神症状的详细机制尚不清楚。因此,及时、持续地研究 COVID-19 患者神经精神症状的发展对疾病监测和治疗策略的制定具有重要的临床意义。
在本综述中,我们回顾了以往与 MERS-CoV、SARS-CoV 和 COVID-19 相关的病例报告,并总结了COVID-19 患者的急性神经精神症状,以及 COVID-19 幸存者的长期脑结构及功能改变。
1、COVID-19 患者的急性神经精神症状
影像学检查,尤其是 MRI 检查,对于神经系统疾病的检出具有优势。但在疫情早期,神经系统症状尚未引起关注。此外,严格的隔离和预防措施可能会限制许多轻症患者接受详细的影像神经系统检查。因此,大多数 COVID-19 患者急性期的症状均为个案报道。
(1)急性缺血性卒中
急性缺血性卒中是指急性脑血管循环障碍的一组疾病,典型的临床表现有肢体偏瘫、失语、精神症状、眩晕、共济失调、哽咽,严重者甚至昏迷和死亡。急性缺血性卒中目前被报道为 COVID-19 患者最常见的脑血管疾病,也是神经影像学中发现的与 COVID-19 相关的最常见的神经系统表现。COVID-19 相关急性缺血性脑卒中与由其他疾病引起的局部缺血性中风具有相同的影像学表现。缺血性卒中通常发生在 COVID-19 患者出现神经系统症状后2周。6项大型回顾性研究报告了来自5个国家不同严重程度的急性缺血性卒中病例。各国报告的脑血管循环障碍发生率存在显著差异,可能的原因有两个:一、研究均为回顾性研究,数据选择存在偏差,未来需要更多的前瞻性研究来验证这一结果;二、其中两项研究急性缺血性卒中发生率较低,原因在于研究者对患者进行了血栓预防。这一发现可能对制定住院 COVID-19 患者的治疗方案,预防急性脑血管循环障碍的发生具有重要意义。
有报道称,COVID-19 相关的急性缺血性脑卒中的最低发病年龄为33岁,而其中大部分在60岁以上。相关学者已经提出了与 COVID-19 相关的急性缺血性中风的许多潜在原因,但确切的发病机制尚不清楚。有学者认为,急性脑血管循环障碍的发生与 SARS-CoV-2 感染无关,因为这些患者大多有包括糖尿病、高血压、心血管疾病等基础疾病,属于脑血管疾病的高危人群,所以感染期间脑血管疾病的发生时间可能只是一个意外。然而,我们同意大多数学者的看法,即 SARS-CoV-2 与血管内皮细胞结合诱导高凝状态,从而激活接触和补体系统,导致神经损伤。有两个方面的证据支持这一猜想:第一,急性缺血性卒中也发生在一些没有基础疾病的年轻患者中;其次,患者D-二聚体水平显著增加。多项研究表明, D-二聚体值可预测疾病严重程度和住院 COVID-19 患者死亡率。
(2)脑炎
脑炎是中枢神经系统的炎症过程,根据感染和出现症状的时间分为三类,包括原发性脑炎、副感染或感染后脑炎,以及自身免疫性或副肿瘤性脑炎。一般很难区分由 SARS-CoV-2 引起的原发性脑炎和感染后脑炎。这两种脑炎仅通过检测脑脊液逆转录酶-聚合酶链反应(RT-PCR)、鞘内合成 SARS-CoV-2 特异性抗体或活检检测是否存在 SARS-CoV-2 抗原或 RNA 来区分。如果这三项测试中的任何一项为阳性,则支持原发性脑炎的诊断,即由直接病毒感染引起的炎症。前两类和第三类之间的区别还取决于实验室检查。当检测到脑脊液细胞增多症和蛋白质升高时,可以排除自身免疫性或副肿瘤性脑炎。另外,脑电图和影像学检查(CT和MRI)虽然不能区分脑炎,但可以显示各种原因引起的炎症对神经系统的损害。
到目前为止,COVID-19 患者脑炎主要也由病例报告。我们根据这些病例报告在实验室和影像学检查结果将其分为以下三类:
(i) 脑脊液 SARS-CoV-2 RT-PCR 呈阳性。全球首例与 COVID-19 相关的脑炎病例报告为一名24岁男性患者,其入院后,鼻咽拭子未检测到 SARS-CoV-2 RNA,也未在IgM血清样本中检测到抗体,但在脑脊液中检测到 SARS-CoV-2 RNA。另一名40岁女性患者因脑炎住院,发现鼻咽拭子和脑脊液 SARS-CoV-2 RT-PCR 呈阳性。而05年的一项报道显示,从生前有明显中枢神经系统症状的SARS 患者脑组织标本中分离出了 SARS-CoV 毒株,间接证明了冠状病毒可以直接侵入神经系统。
(ii) 在脑脊液中未发现 SARS-CoV-2 RNA,但存在红细胞增多症、淋巴细胞或蛋白质升高。有学者认为,虽然在脑脊液中未检出 SARS-CoV-2 RNA,这可能与病毒在神经系统的停留时间较短、病毒载量较低,或缺乏有效的检测手段有关。
(iii) 有明显影像学改变,但脑脊液实验室检查均正常。CT大部分影像学表现正常,但MRI可见脑实质形态和信号异常,液体衰减反转恢复(FLAIR)和弥散加权成像(DWI)可以更好地显示病变。
由于 COVID-19 相关脑炎的机制尚不清楚,虽然这些报道也有支持 SARS-CoV-2 直接侵入脑组织的病例(脑脊液或脑组织活检中发现病毒),但大多数研究支持神经系统免疫细胞反应过度主要由自身免疫/抗体介导。这一假设需要进一步的研究来证实,这对临床制定合理的治疗方案具有重要意义。
(3)急性坏死性脑病(ANE)
脑病是指在颅外或颅内各种因素作用下,影响脑功能的病理改变的临床表现。典型特征是定向障碍、短期记忆障碍和异常觉醒状态下的注意力不集中。ANE 是一种罕见的副传染性脑病,由流感和其他病毒感染,主要发生于流感患儿,典型影像学特征为中枢神经系统多发对称性水肿和坏死区。然而,据报道,与 SARS-CoV-2 感染相关的 ANE 在成人中更为常见。2020年,Radiology 报道了第一例 COVID-19 相关的 ANE,一名确诊 COVID-19 的58岁女性不仅咳嗽、发烧,而且精神状态也发生了变化。患者没有进行脑脊液 SARS-CoV-2 检测,但CT和MRI的变化与 ANE 的典型成像结果一致。从随后的病例报告中发现,与 COVID-19 相关的 ANE 常见的精神状态变化是对命令的反应缓慢、记忆力差、定向力障碍和明显的语言困难,而脑脊液检测的病例中未检测出 SARS-CoV-2 阳性。据之前研究,SARS-CoV-2 感染引起的 ANE 与颅内细胞因子风暴破坏血脑屏障(BBB)有关,但尚无病毒直接侵入神经系统的证据。脑脊液的细胞因子分析显示白介素-1(IL-1)、白介素-6(IL-6)、干扰素γ(IFN-γ)和肿瘤坏死因子α(TNF-α)水平升高,表明促炎细胞因子失调,间接证明细胞因子风暴参与了 ANE 的发病机制。所以,有必要进一步研究 COVID-19 相关的 ANE 的发病机制。
(4)嗅觉障碍
嗅觉障碍是 COVID-19 感染早期最常见的症状之一,其特征是病毒感染后嗅觉减弱或丧失。在疾病爆发之初,我们对这种症状还不够了解。随后的研究发现,嗅觉障碍可能不仅是出现呼吸道症状之前的首发症状,而且在一些无症状感染者中也会出现。各国报告的嗅觉障碍发生率不同,一项对法国114名 COVID-19 患者的研究发现,47%的患者有嗅觉障碍,感染后平均4.4(±1.9)天出现嗅觉丧失,持续的平均时间为8.9(±6.3)天,98%的患者在28天内康复。比利时的一项多中心研究发现,85.6%的患者患有感染相关的嗅觉障碍,72.6%的患者在康复后8天内恢复了嗅觉功能。然而,Mao等(2020)报道的武汉确诊的214名住院患者中只有11名(5.1%)出现了嗅觉障碍,该文作者表示可能的原因是评估的不完整导致报道的发生率不准确。嗅觉障碍的机制仍需要进一步研究。
(5)癫痫
癫痫是一种病因复杂的疾病,从生理机制的角度定义为一种由脑神经元过度放电引起的神经系统疾病。结合文献报道,我们发现 COVID-19 患者的癫痫发作可分为两类:一是无癫痫病史和家族史,病毒感染后出现癫痫症状,可伴有脑血管疾病;二是患者有控制良好的癫痫病史,感染后复发。由于患者脑脊液检查未发现新冠病毒,癫痫的发病机制可能为:一、细胞因子风暴引起的神经元过度兴奋,导致癫痫发作;二、住院患者使用抗病毒药物引起的药物副作用。
COVID-19 幸存者的长期神经精神后遗症
自 COVID-19 爆发以来,已过去近2年,随着感染人数的不断增加,康复者的后遗症被广泛报道,呼吸和心血管系统症状仍是主要关注对象。然而,据报道,SARS-CoV 感染后的31至50个月,具有较高的神经精神症状发生率。我们认为世界可能面临大量 COVID-19 神经精神后遗症的幸存者。因此,及时了解可能的症状和发病机制对预防和治疗神经精神后遗症具有重要的社会经济价值。
(1)精神障碍
COVID-19 的爆发对患者、医生甚至未感染的普通人产生了长期的心理影响,出现包括焦虑、抑郁、创伤后应激障碍和失眠等症状。纽约发生了急诊医生的自杀事件,一些学者甚至担心 COVID-19 大流行可能引发一波自杀潮。不同报道中 COVID-19 幸存者的精神疾病发生率存在一定差异。Mazza 等人(2021)对 COVID-19 幸存者的精神障碍进行了前瞻性研究,他们纳入了226 名幸存者,并在出院后1个月和3个月评估了他们的精神状态。研究发现,与出院后 1 个月相比,出院后3个月的幸存者的创伤后应激障碍、焦虑和失眠症状随着时间的推移而减少,而抑郁症状持续存在。然而,几项为期 6 个月的大型队列研究发现,COVID-19 幸存者的神经精神后遗症主要是睡眠困难、焦虑和抑郁。最近发表在《柳叶刀》(2021)上的一篇文章显示,感染12个月时焦虑或抑郁的发生率略高于6个月时,且女性的比例是男性的两倍。我们认为造成这种差异的原因可能与研究的参与人数和随访时间长短不同有关。
COVID-19 幸存者精神障碍的发病机制尚不清楚,可能原因包括由直接病毒感染和由细胞因子风暴引起的免疫反应的持续影响。前面提到的3个月随访研究发现全身免疫炎症指数与抑郁症状呈显著正相关,这可能支持免疫反应引起精神障碍发生的假设。此外,社会环境的影响也不容忽视,如出院后恢复阶段的社会活动减少或因身体恢复不完全而导致失业等。
(2)神经退行性疾病
神经退行性疾病是一种以蛋白质沉积、神经炎症、神经元和轴突进行性丧失为特征的慢性疾病,主要包括阿尔茨海默病(AD)、帕金森病(PD)和多发性硬化症(MS)。导致神经退行性疾病的原因有很多,包括神经炎症、氧化应激、衰老等。SARS-CoV-2感染是否会导致神经退行性疾病或加速神经退行性疾病的提前发生,还需要更长时间的随访。许多研究表明,神经炎症反应是大多数神经退行性疾病进展不可或缺的关键过程。
AD 的典型临床表现为认知障碍。鉴于 SARS-CoV-2 在急性期可对神经系统造成多种损害,其对认知功能的长期影响也值得关注。一项研究表明,在诊断出 COVID-19 后的14 至 90 天,有65岁以上人群 AD 的首次诊断率为1.6%,该研究为病毒感染与 AD 之间的联系提供了初步证据。此外,另一研究发现,患有 AD 的 COVID-19 患者的死亡率(62.2%)远高于没有 AD 的 COVID-19 患者(26.2%)。迄今为止,SARS-CoV-2 感染可能引起 AD 的机制尚不清楚。有学者认为,病毒可与谷氨酸相互作用,刺激神经元ACE2受体结合引起的兴奋性毒性反应,导致脑组织损伤。此外,侵入神经系统的病毒还可以通过跨突触转移广泛浸润整个大脑,这可能是急性感染后数月和数年出现神经退行性变化的原因。
PD 是一种涉及基底节的神经退行性疾病,其特征通常是运动迟缓、静止性震颤或僵硬。与 AD 不同,患有 PD 的 COVID-19 患者的死亡率(19.7%)仅略高于未患 PD 的 COVID-19 患者(12.8%)。
MS 是一种自身免疫性疾病,其发病机制与局灶性脱髓鞘和炎症引起的神经元变性有关。由于 MS 患者需要服用免疫抑制药物,我们更加关心 MS 患者感染 SARS-CoV-2 的概率会不会因为患 MS 而增加。目前研究结果并不统一,有文献显示 MS 患者发生 COVID-19 的概率比一般人群高约 2.5 倍;但更多研究表明,两组之间没有显著差异。这一矛盾的结果需要更大量的长期研究来探索SARS-CoV-2 感染与 MS 之间的关系。
COVID-19 幸存者长期随访中脑结构和功能成像的变化
(1)3 个月随访中 COVID-19 幸存者的脑结构变化
近期,一项研究对51名 COVID-19 幸存者进行了为期 3 个月的随访以研究脑结构的变化。研究者根据患者住院期间感染症状的严重程度将参与者分为轻度组(MG,N=19)和重度组(SG,N=32),并分别与31个健康对照(HC)的影像图像进行比较。研究表明,所有幸存者的常规轴向 T2-FLAIR 扫描均未显示异常。但对比结构 3D T1 加权图像(T1WI)和高分辨率扩散张力图像(DTI)的分析发现,相比HC组,MG 组白质束有少许改变;且 SG 组额叶和边缘系统的皮质厚度的减少和白质微观结构的变化比 MG 组更显著。这些结果为 COVID-19 幸存者的神经系统损伤提供了证据。
(2)COVID-19 幸存者在 1 年随访中的脑功能变化
为探索 COVID-19 幸存者的长期脑功能变化,我们的团队招募了 22 名接受了 1 年随访的 COVID-19 康复患者和 29 名 HC。通过比较两组的 fMRI 和临床资料,我们发现与 HC 组相比,康复患者的低频振幅(ALFF)值在左侧中央前回、海马、尾状核和壳核等多个脑区显著升高(图1)。此外,左侧尾状核 ALFF 值升高与失眠量表评分呈显著正相关,左前中央回 ALFF 值也与住院期间的中性粒细胞计数呈正相关。我们的研究为 COVID-19 康复患者的长期神经精神后遗症提供了影像学证据,分析影像学变化与炎症标志物的关系可能有助于揭示 COVID-19 相关神经精神后遗症的神经生物学机制。
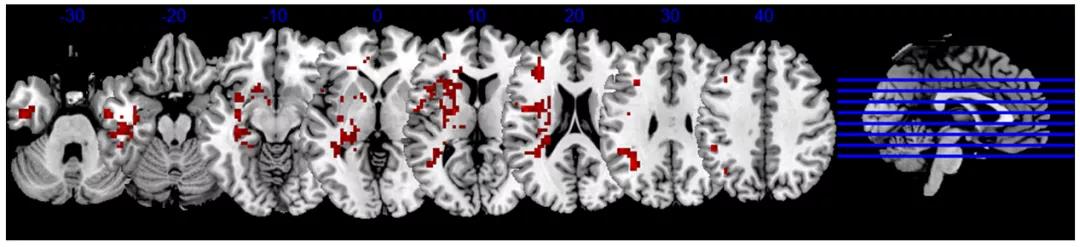
图 1. COVID-19 幸存者的长期脑功能变化
红色区域表示与正常对照相比,随访一年的 COVID-19 康复患者 ALFF 值增加的脑区。
4、SARS-CoV-2 感染神经系统的潜在机制
研究推测 COVID-19 患者和幸存者出现急性和长期神经系统症状与 SARS-CoV-2 感染神经系统有关。此外,周等人(2020)发现 SARS-CoV-2 的基因序列与 SARS-CoV 的基因序列有 79.6% 的相似性,因此以往 SARS-CoV 相关研究结果也为支持由 SARS-CoV-2 感染引起的脑损伤症状提供了间接证据。尽管 SARS-CoV-2 感染神经系统的确切发病机制尚不清楚,但已有研究提出了一些潜在机制(图 2)。
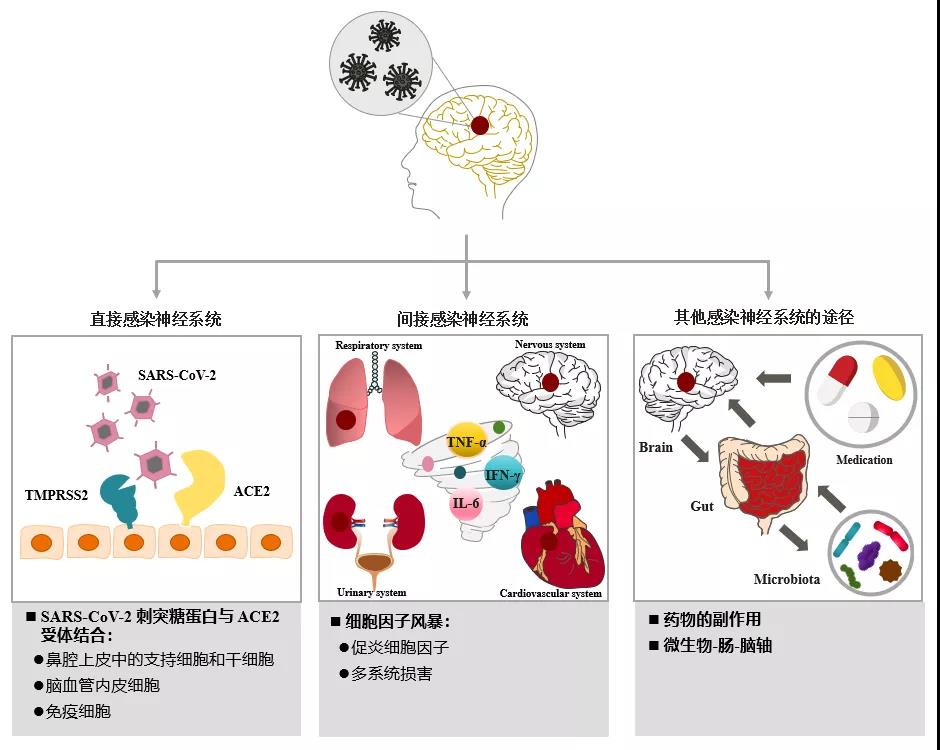
图 2. SARS-CoV-2 感染神经系统的潜在机制
(1)直接感染神经系统
SARS-CoV-2 表面的刺突糖蛋白在病毒侵入神经系统中起关键作用。与 SARS-CoV 相比,SARS-CoV-2 上的刺突蛋白对 ACE2 受体具有更高的亲和力。然而,ACE2 受体不仅存在于心肌细胞、胃肠道上皮细胞、肾脏、膀胱和泌尿系上皮细胞,还广泛存在于鼻上皮细胞、血管内皮细胞、脑神经元、星形胶质细胞和少突胶质细胞。以往的研究发现,病毒的受体结合域位于 SARS-CoV 表达的同源三聚体刺突糖蛋白的 S1 亚基上,这为病毒与细胞膜上的 ACE2 受体结合提供了基础。在它们相互作用后,病毒刺突糖蛋白被跨膜丝氨酸蛋白酶2 (TMPRSS2) 和溶酶体蛋白酶组织蛋白酶水解和裂解,这是病毒完成穿越细胞膜的最关键步骤。最后,SARS-CoV-2 RNA 进入健康细胞进行复制。
因此,SARS-CoV-2 可能不仅可以直接通过胞吐作用、内吞作用和囊泡转运完成病毒在神经元与神经元之间以及神经元与卫星细胞之间的跨突触转移,但它也可能通过以下三种方式侵入神经系统致使 SARS-CoV-2 刺突蛋白与不同细胞中的 ACE2 受体结合:
(i) 病毒可能与鼻嗅上皮中的支持细胞和干细胞的 ACE2 受体结合,然后通过反向轴突转运到下一级神经元,最后感染神经系统。有报道,SARS-CoV、MERS-CoV 和 HCoV-OCR43 也可通过嗅觉神经元侵入大脑,间接为 SARS-CoV-2 通过嗅觉通路进入大脑提供了证据。
(ii) 病毒可能与血管内皮细胞中的 ACE2 受体结合,后者为构成 BBB 的主要成分。BBB 是指大脑毛细血管壁和神经胶质细胞形成的血浆和脑细胞之间的屏障,以及脉络丛形成的血浆和脑脊液之间的屏障。BBB 可以有效防止有害分子和离子从血液中进入脑组织。电子显微镜图像显示,SARS-CoV-2 通过胞吞和胞吐作用进入血管内皮细胞,实现病毒的细胞间转移。此外,SARS-CoV-2 在跨内皮细胞转移过程中不会复制,而是在到达其神经元、星形胶质细胞和少突胶质细胞时在细胞质中复制。
(iii) 病毒可能与免疫细胞中的 ACE2 受体结合。SARS-CoV-2 可能利用参与免疫反应的淋巴细胞、粒细胞和单核细胞通过 BBB。最近提出了一个新的假说,即当人体感染 SARS-CoV-2 时,巨噬细胞不仅起防御作用,还利用“特洛伊木马”机制帮助病毒进入神经系统,也就是说在病毒感染引起的免疫反应后,巨噬细胞携带病毒通过 BBB,锚定在特定脑实质中。
(2)间接感染神经系统
细胞因子风暴是指不受控制的过度炎症反应,从局部开始,通过体循环在体内进一步扩散,这可能是病毒间接感染神经系统的机制。当人体免疫系统不能对 SARS-CoV-2 产生适当的适应性免疫反应时,病毒的持续存在和固有免疫机制的延伸和放大导致免疫反应功能障碍,从而使细胞因子处于高炎症状态风暴。在感染 SARS-CoV 和 MERS-CoV 的患者中曾观察到细胞因子风暴。与 SARS-CoV 和 MERS CoV 一样,感染了 SARS-CoV-2 的患者的促炎细胞因子水平可能升高,例如 TNF-α、IFN γ 和 IL-6。特别是在 COVID-19 患者中还有抗炎细胞因子水平升高,包括 IL-2、IL-4 和 IL-10。这可能是因为 IL-6 可以下调内皮内粘附和紧密连接蛋白,并增加微血管内皮细胞的细胞旁渗透性,从而影响 BBB 的完整性。因此,SARS-CoV-2 引起的细胞因子风暴可能会从两个方面间接损害神经系统。一方面,它增加了神经系统的微血管通透性,使病毒可以通过 BBB 进入大脑;另一方面,细胞因子风暴还可以激活凝血系统并导致脑微血栓形成。
(3)其他感染神经系统的途径
除了前面提到的机制外,治疗药物的副作用和微生物群-肠-脑轴也可能是导致神经系统症状的潜在机制,但需要进一步研究。
重症患者和处于 COVID-19 急性期的患者经常接受皮质类固醇治疗。一些研究表明,35% 的接受皮质类固醇治疗的患者有神经精神症状,例如认知和睡眠障碍、躁狂症和抑郁症,这表明皮质类固醇治疗可能介导 COVID-19 患者的神经系统损伤。
微生物群-肠-脑轴的概念于 2009 年提出。肠道微生物群可能通过微生物群-肠-脑轴影响神经系统,调节焦虑情绪、认知和疼痛。一项动物实验表明,感染鞭毛虫的小鼠表现出明显的焦虑样行为,并且在感染症状消退后30天内观察到类似认知功能障碍的行为。因此,基于以往的研究,我们怀疑 COVID-19 患者也可能通过调节微生物群-肠-脑轴而引起神经精神症状。
5、总结与展望
随着全球 COVID-19 病例数量的增加,越来越多的证据表明神经系统症状与病毒感染有关,但确切的发病机制仍不清楚。我们认为,影像学检查在显示神经系统的急性损伤和长期的神经精神病学后遗症方面具有优势。在病毒感染的急性期,T2-FLAIR 和 DWI 等常规序列对 COVID-19 患者并发急性缺血性脑卒中或脑炎等症状进行辅助诊断具有重要意义。然而,非传统的 MRI 序列,尤其是 3D T1WI、DTI 和 fMRI,可能更能显示大脑结构和功能的长期变化。对患者结构和功能的长期随访也有助于我们了解 COVID-19 幸存者产生神经精神症状的原因。
此外,与 SARS-CoV-2 感染相关的确切原因不明。我们认为,对感染机制的研究不仅要研究病毒侵入神经系统的方式,还应关注可能增加该人群易感性的潜在疾病。这可能需要更多的研究来探索此类合并症的发病机制。
因此,本综述主要讨论了SARS-CoV-2病毒对神经系统的损害,急性和长期的神经精神后遗症以及病毒感染的潜在机制。鉴于人们对神经精神疾病后遗症的持续关注和目前对病毒对神经系统长期损害的认识,为制定有效的 SARS-CoV-2 感染后遗症预测和预防措施具有重要意义,从而为未来公共卫生危机对神经系统的损害提供重要线索。
引用本文
Yanyao Du, Wei Zhao, Lei Du, Jun Liu, Neuropsychiatric symptoms associated with the COVID-19 and its potential nervous system infection mechanism: the role of imaging in the study, Psychoradiology, Volume 1, Issue 4, December 2021, Pages 199-211, https://doi.org/10.1093/psyrad/kkab019
我要评论 (网友评论仅供其表达个人看法,并不表明本站同意其观点或证实其描述)
全部评论 ( 条)